AGGIORNAMENTO GENNAIO 2020
Il Centro sta per ospitare Xudong Zhao, che sarà a Milano il prossimo 15 febbraio.
È una grande occasione per confrontarsi con lo studioso, professore di psicologia e psichiatria all’università di Tongji, direttore del dipartimento di medicina psicosomatica dell’ospedale orientale di Shanghai, primo psichiatra con un dottorato di ricerca straniero, che ha fondato il primo istituto di psicoterapia e terapia familiare nel suo Paese. Una grande occasione anche per conoscere i modi e le forme in cui la terapia familiare si sviluppa in una cultura come quella cinese.
Nell’occasione, per presentare ai clinici italiani il lavoro di Xudong Zhao, Connessioni ripubblica un lavoro del suo gruppo, già disponibile in lingua inglese.
Terapia sistemica per giovani ad alto rischio clinico di psicosi: Uno studio pilota
di Jingyu Shi (1), Lu Wang (1), Yuhong Yao (2), Chenyu Zhan (1), Na Su (3) e Xudong Zhao (1)
1: East Hospital, School of Medicine, Tongji University, Shanghai, China; 2: Students Counseling Center, Tongji University, Shanghai, China; 3: School of Medicine, Tongji University, Shanghai, China
Traduzione a cura della Redazione
Shi, Jingyu & Wang, Lu & Yao, Yuhong & Zhan, Chenyu & Su, Na & Xudong, Zhao. (2017). Systemic Therapy for Youth at Clinical High Risk for Psychosis: A Pilot Study. Frontiers in Psychiatry. 8. 211. 10.3389/fpsyt.2017.00211.
Copyright © 2017 Shi, Wang, Yao, Zhan, Su and Zhao.
Articolo open-access, licenza Creative Commons Attribution License (CC BY).
Le sperimentazioni sugli interventi psicosociali con giovani ad alto rischio clinico (CHR) per psicosi hanno mostrato effetti promettenti sul trattamento dei sintomi psicotici, ma non si sono concentrati sugli esiti funzionali psicosociali, e tali studi sono stati condotti tra i pazienti in cerca di aiuto, mancano ricerche sui giovani CHR non clinici. La terapia sistemica (ST) si basa su teorie di resilienza sistemico-costruttivista e psicosociale. Presenta una serie di vantaggi che la rendono interessante per l’uso con individui CHR in contesti non clinici. Il presente studio ha valutato l’effetto della ST con studenti CHR in relazione alla riduzione dei sintomi e al miglioramento delle funzioni psicosociali. Si è trattato di uno studio controllato randomizzato a singolo cieco per i giovani CHR, che confrontava la ST con una terapia di supporto durante un trattamento di sei mesi. I sintomi psicotici e depressivi (DS) così come l’autostima e il supporto sociale (SS) sono stati valutati a livello pre- e post- trattamento. 26 individui CHR sono stati divisi casualmente in gruppo di intervento (n = 13) e gruppo di controllo (n = 13). Non c’erano differenze significative nella gravità dei sintomi, nel livello di SS e di autostima di base tra i due gruppi (P > 0.05). Nel gruppo ST sono stati osservati miglioramenti significativi nel post-trattamento (P < 0.05), nel gruppo di controllo, questi miglioramenti non sono stati significativi (P > 0.05). I risultati hanno indicato che l’intervento sistemico per gli studenti universitari con CHR per psicosi può avere un effetto positivo sui sintomi e sull’autostima così come sul SS a breve termine. È necessaria una ricerca a più lungo termine per valutare ulteriormente questo intervento.
Introduzione
I giovani presentano un più alto rischio di sviluppare malattie mentali nel passaggio dall’infanzia all’età adulta (Kessler et al., 1995). La psicosi emerge tipicamente nella tarda adolescenza o nella prima età adulta e può ostacolare lo sviluppo sociale e psicologico, compreso il raggiungimento degli obiettivi educativi e delle capacità relazionali, compromettendo seriamente la qualità di vita. Prima dell’esordio del disturbo psicotico, l’80-90% degli individui sperimenta sintomi psicotici attenuati, e questa fase è stata concettualizzata come fase prodromica, o ad alto rischio clinico (CHR) (Yung et al., 2003; Olsen et al., 2006). Il CHR per lo stato psicotico è caratterizzato dalla presenza di sintomi psicotici a bassa intensità/frequenza, brevi episodi psicotici limitati, e/o rischio familiare e/o disturbo schizotipico della personalità in presenza di declino funzionale psicosociale, e con aumentato rischio di sviluppare psicosi (Woods et al, 2009). I criteri CHR forniscono un’importante opportunità di intervento precoce per prevenire o ritardare l’insorgenza di psicosi e ridurre l’onere sociale ed economico associato a problemi di salute mentale a lungo termine.
La terapia sistemica (ST) si è dimostrata particolarmente promettente nel migliorare i problemi di salute mentale degli adolescenti e degli adulti (von Sydow et al, 2010: von Sydow et al., 2013; Carr et al., 2016). La ST si basa sulle teorie dei sistemi e sulla teoria del controllo. La ST pone l’accento sulla visione dei problemi in sviluppo, nella loro interezza, in modo positivo e diversificato e si concentra sulla comprensione dei sintomi individuali all’interno del sistema delle relazioni interpersonali. Nella ST, la funzione e l’importanza dei sintomi è molto considerata. L’attenzione verrà centrata sull’interazione tra l’individuo e il suo ambiente. La terapia sistemica è adeguata per individui e famiglie. Il suo orientamento è verso la psicologia positiva, cioè alle risorse, trattando i pazienti/clienti come esperti nella risoluzione dei loro problemi; presume che i pazienti/clienti abbiano le risorse per risolvere il problema. La ST rimarca ed esplora i punti di forza individuali, le capacità, le idee e le risorse sociali, concentrandosi sull’estensione dello spazio oltre il problema, per portare nuove e diverse prospettive agli individui e le famiglie, per promuovere così cambiamenti a partire dal livello interiore e interpersonale (von Schlippe et al., 2012). Ricerche precedenti riportano che la ST aveva mostrato effetti positivi sul miglioramento dei sintomi e del funzionamento psicosociale dei pazienti schizofrenici (Schweitzer et al., 2013). Inoltre, la ST considera i cambiamenti al di fuori del trattamento; in conclusione, si tratta di un trattamento efficiente, economico, a breve termine e con un lungo intervallo di tempo.
A nostra conoscenza, non esisteva un manuale specifico per il trattamento del rischio clinico di psicosi disponibile al momento della ricerca, pertanto gli esperti della ST hanno sviluppato un manuale di ST, integrando un’ampia gamma di metodi sistemici, per gli studenti universitari CHR. Abbiamo analizzato i manuali della ST per i disturbi psicotici nella psicoterapia con gli adulti (vonSchlippe et al., 2007) e manuali consolidati della ST per vari disturbi (Jones et al., 2002; Szapocznik et al., 2003; Stratton et al., 2000). Abbiamo utilizzato i concetti generali della ST (vonSchlippe, 2012), integrando metodi costruttivisti, orientati alla soluzione (de Shazer et al., 1986), oltre a prestare attenzione alla dinamica sistemica relazionale specifica del disturbo (Lieb,2009; Lieb, 2013). Secondo la letteratura e per le nostre esperienze di trattamento dei pazienti, l’obiettivo della ST è contestualizzare i sintomi psicotici attenuati rivolgendosi al sistema sociale dell’individuo a cui egli attribuisce importanza. Sebbene i membri del sistema sociale non potessero partecipare fisicamente agli incontri, le domande circolari li includevano a livello cognitivo. L’analisi delle relazioni transgenerazionali e delle interazioni interpersonali passate e presenti aiuta a sviluppare una nuova comprensione dei ruoli, dei luoghi e delle risorse di tutti i membri del sistema. Nell’ambito del modello sistemico, le sessioni di terapia sono tenute individualmente ma con una forte attenzione alle questioni relazionali. Il manuale della ST distingue quattro fasi, descritte in dettaglio nella sezione “Materiali e metodi”.
Abbiamo trovato solo sette RCT (studi controllati randomizzati) di intervento sistemico per i disturbi psicotici (Eakes et al., 1997; Bertrando et al., 2006; Bressi et al., 2008.; Yang, 2009; Zhang et al., 2006; Lv et al., 2017; Zhang et al., 2017), e solo uno per i pazienti allo stato CHR (Lv et al., 2017). Questo studio (n = 40, Cina) ha confrontato solo il trattamento farmacologico con 10 sedute di terapia familiare strutturale (una scuola di ST) più i farmaci. Il risultato si è basato sulla funzione familiare, sulla gravità dei sintomi prodromici e sulla compliance al trattamento. Questo studio ha dimostrato che il gruppo in terapia familiare strutturale manifestava una riduzione della gravità dei sintomi, una maggiore compliance nel trattamento e un miglioramento della funzione familiare rispetto al gruppo di controllo (P < 0,05).
A nostra conoscenza, mancano studi che esplorino l’efficacia della ST per individui CHR tra la popolazione generale. La maggior parte degli studi si concentra sul risultato primario come una dicotomia di transizione alla psicosi, piuttosto che sui domini dimensionali del funzionamento psicosociale. Studi precedenti indicano che gli adolescenti e i giovani adulti CHR potrebbero mostrare scarso funzionamento psicosociale. In alcuni studi su CHR, è stato riportato che i soggetti avevano mostrato un livello più basso di autostima e supporto sociale (SS) rispetto ai controlli sani (Kim et al.,2013; Shi et al., 2016), e i livelli di autostima e SS erano associati negativamente alla gravità dei sintomi psicotici prodromici (Shi et al., 2016; Freeman et al., 2008; Freeman et al., 2010; Alptekin et al., 2009). Tuttavia, molti studi hanno indicato che tali fattori psicosociali potrebbero giocare un ruolo positivo nella salute mentale (Harrow et al., 2007;Ho et al., 2010; Leary et al., 2005). Inoltre, è considerata una risorsa importante per affrontare i sintomi psicotici (Taylor et al., 2007). Così, una percezione positiva di sé e un forte senso di controllo impedirebbero una percezione negativa dello stress quotidiano, l’autostima ha anche un effetto di tamponamento dello stress, protegge i giovani dagli effetti nocivi dello stress sulla salute mentale (Dumont et al., 1999). Nei disturbi psicotici, la bassa autostima è stata dimostrata sia nello sviluppo di deliri (Barrowclough et al., 2003) sia nel mantenimento dei sintomi psicotici (Garety et al., 2001). Il SS, come ulteriore importante risorsa personale, è stata migliorata, con effetti positivi sulla salute mentale, aumentando direttamente l’autostima o indirettamente proteggendo gli individui dall’impatto negativo dell’esposizione a stress e traumi (Brugha et al., 2010). IL SS può esercitare tali effetti positivi sia prima che all’insorgenza, così come durante il corso del disturbo, agendo nel ridurre sia i rischi di insorgenza che di ricaduta.
Pertanto, questo studio è stato progettato per indagare l’efficacia della ST per gli individui CHR tra le popolazioni giovanili in generale valutando gli esiti sia in relazione al sintomo che al funzionamento psicosociale. Ipotizziamo che, rispetto al gruppo di controllo, la ST ridurrebbe la gravità dei sintomi migliorando al contempo l’autostima e il SS.
Materiali e metodi per la progettazione della ricerca
Questo studio è stato un RCT in singolo cieco della ST rispetto alla terapia di supporto condotta all’università con un trattamento di sei mesi. Il trattamento è iniziato entro 2 settimane dal completamento della valutazione di base ed offriva un massimo di 10 sedute durante un periodo di 6 mesi. Le valutazioni sono state condotte dopo il trattamento. I classificatori clinici erano ciechi rispetto ai gruppi in trattamento.
Partecipanti
Allo studio hanno partecipato 26 studenti universitari CHR (12 maschi e 14 femmine; età 18,85 ± 1,120 anni). I 26 soggetti CHR sono stati selezionati tra 2.800 studenti dei primi due anni. Lo stato di CHR è stato diagnosticato attraverso una valutazione in due fasi, consistente in uno screening con l’autovalutazione della versione cinese del Questionario Prodromico a 16 item (CPQ-16) (Chen et al., 2014) e un’intervista di valutazione secondo la Structured Interview for Psychosis-Risk Syndromes (SIPS). I criteri dei sintomi prodromici richiedono che gli individui soddisfino almeno uno dei tre criteri clinici: (1) attenuata sindrome prodromica del sintomo positivo, definita come comparsa recente di sintomi psicotici positivi attenuati con sufficiente frequenza o gravità; (2) breve sindrome da psicosi prodromica intermittente, definita come presentazione recente di sintomi psicotici con remissione spontanea entro una settimana; e (3) rischio genetico e sindrome prodromica di deterioramento, definita come coesistenza di rischio genetico e recente declino funzionale (McGlashan et al., 2010). Questo studio ha avuto l’approvazione etica del comitato di revisione istituzionale della Tongji University. Prima dello studio, ogni partecipante ha fornito il consenso informato scritto.
Procedimento
Al fine di selezionare i potenziali individui CHR per le psicosi, in una prima fase, il CPQ-16 è stato somministrato a 2.800 studenti universitari. Nello studio attuale, la soglia positiva per il CPQ-16 è stata fissata a 6, secondo lo studio condotto da Ising et al. (Ising et al., 2012). Complessivamente, 611 studenti hanno raggiunto questo punteggio di cut-off e sono stati invitati a partecipare alla nostra seconda fase per il SIPS. Abbiamo ricevuto la disponibilità di 529 partecipanti che hanno accettato il SIPS, che è stato gestito da psichiatri formati. Dei 529 studenti partecipanti allo studio, 32 sono stati sottoposti a screening e 26 sono stati randomizzati per il trattamento, 13 al gruppo ST e 13 al gruppo di controllo. I 26 studenti CHR hanno completato il trattamento di 6 mesi.
Misurazioni
Sintomi
La gravità dei sintomi positivi e negativi (NS) è stata misurata con la Scala delle Sindromi Prodromiche da 0 (assente) a 6 (psicotica) ed è stato creato un punteggio complessivo dei sintomi (McGlashan et al., 2010). La scala di valutazione della depressione di Montgomery-Åsberg è stata utilizzata per valutare i sintomi depressivi (DS) (Montgomery et al., 1979). Il funzionamento complessivo è stato valutato dalla Global Assessment of Functioning scale (GAF) (Hall, 1995).
Autostima
L’autostima è stata valutata con la scala di autostima di Rosenberg (SES) (Rosenberg, 1965), che comprende 10 elementi con una valutazione dell’autostima globale. Ogni item è valutato su una scala Likert a 4 punti che va da 1 = molto in disaccordo a 4 = molto d’accordo. È stato dimostrato che la RSES ha una buona affidabilità e validità (Zhao et al., 2012; Kong et al., 2013).
Supporto sociale
Il supporto sociale è stato misurato con la Perceived Social Support Scale (Wang et al, 1999), che si basa sulle condizioni sociali e culturali specifiche per la Cina. La scala è composta da 12 elementi progettati per valutare il SS soggettivo su una scala Likert a 7 punti che va da 1 = molto in disaccordo a 7 = molto d’accordo. I punteggi più alti riflettono il SS. La scala è stata ampiamente utilizzata tra la popolazione cinese e ha dimostrato di avere una buona validità e affidabilità (Kong et al., 2013; Wang et al., 1999).
Interventi
La terapia sistemica per gli studenti CHR ha seguito il manuale elaborato da Carr (2016) da parte di esperti della ST, con un’esperienza che va dai 10 ai 30 anni. Si fonda sulle teorie sistemico-costruttiviste (Retzer, 2004) e sulle teorie della resilienza psicosociale (Luthar et al., 2000) ed è basato su un modello focalizzato alla soluzione che dà priorità ad un attento chiarimento dell’obiettivo terapeutico. È orientato alla soluzione e alle risorse, riformulando il proprio problema da prospettive funzionali e significative, utilizzando una varietà di tecniche di interrogazione per arricchire le prospettive verso i problemi identificati, esplorando e rafforzando le risorse dei clienti e creando più spazio e possibilità per risolvere il problema, compiti da svolgere a casa sono stati di solito assegnati per aiutare i clienti ad acquisire nuove intuizioni ed esperienze. Il trattamento si compone di quattro fasi, ogni fase comprende da 2 a 5 sessioni. Prima fase: definizione della relazione terapeutica, raccolta di informazioni e chiarimento degli obiettivi terapeutici; seconda fase: comprensione del contesto del problema identificato e dei modelli interattivi intorno al problema identificato, ricostruzione del problema, esplorazione delle risorse e delle soluzioni, utilizzo delle risorse e messa in pratica della soluzione; terza fase: rafforzamento e approfondimento dei cambiamenti; quarta fase: prevenzione delle ricadute. Ogni sessione è durata 50 minuti. Durante il processo di trattamento, l’intervallo di trattamento si è gradualmente esteso da settimanale a mensile. I dettagli delle sessioni sono elencati nella Tabella 1 [clicca sulla tabella per ingrandire].
La terapia di supporto è condotta solo attraverso la consulenza generale.
Tecniche: contatto faccia a faccia caldo, empatico e non giudicante e ascolto di supporto.
Tutte le sessioni di terapia, compresa la ST e la terapia di supporto, sono state erogate da un terapeuta sistemico qualificato con 10 anni di esperienza. Ciò presenta il vantaggio di controllare gli aspetti non specifici del trattamento (ad esempio, età del terapeuta, sesso, personalità, esperienza del terapeuta). Il terapeuta ha ricevuto regolarmente una supervisione esperta e tra pari.
Analisi dei dati
Tutte le procedure statistiche sono state condotte utilizzando lo Statistical Package for the Social Sciences (SPSS 17.0). Per confrontare le variabili demografiche categoriche tra i due gruppi sono stati applicati test del chi-quadrato. Sono stati utilizzati test per campioni indipendenti per valutare le differenze di punteggio di autostima e punteggio di SS tra i due gruppi. Sono stati calcolati T-test per campioni accoppiati e dimensioni degli effetti per valutare le differenze nel punteggio di autostima, punteggio di SS, punteggio dei sintomi e funzionamento (GAF) tra la linea di base e il post-trattamento in due gruppi. I punteggi di fine intervento su varie misure di risultato tra il gruppo ST e i gruppi di controllo sono stati confrontati utilizzando l’ANOVA di misure ripetute per esplorare gli effetti dell’impatto del tempo e dell’intervento.
Risultati
Caratteristiche sociodemografiche e dati di base
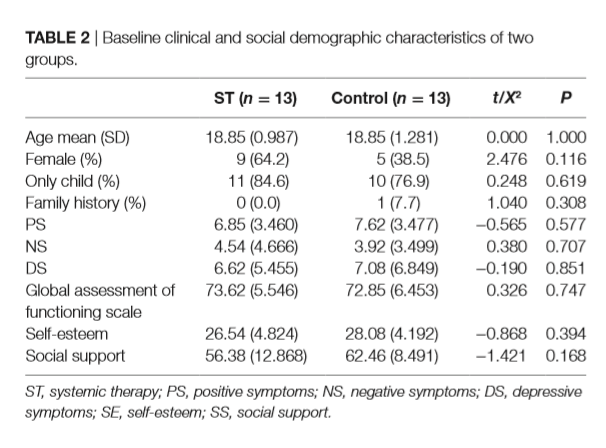
Non si sono date differenze significative nell’età, nel genere e nella storia familiare tra i due gruppi (P > 0,05). Non si sono manifestate differenze significative nella gravità dei sintomi psicotici, nel funzionamento complessivo, nel livello di supporto e nell’autostima di base tra i due gruppi (P > 0.05). Le caratteristiche demografiche sociali e i dati di riferimento sono presentati nella Tabella 2.
Efficacia degli interventi sistemici rispetto a gravità dei sintomi e GAF
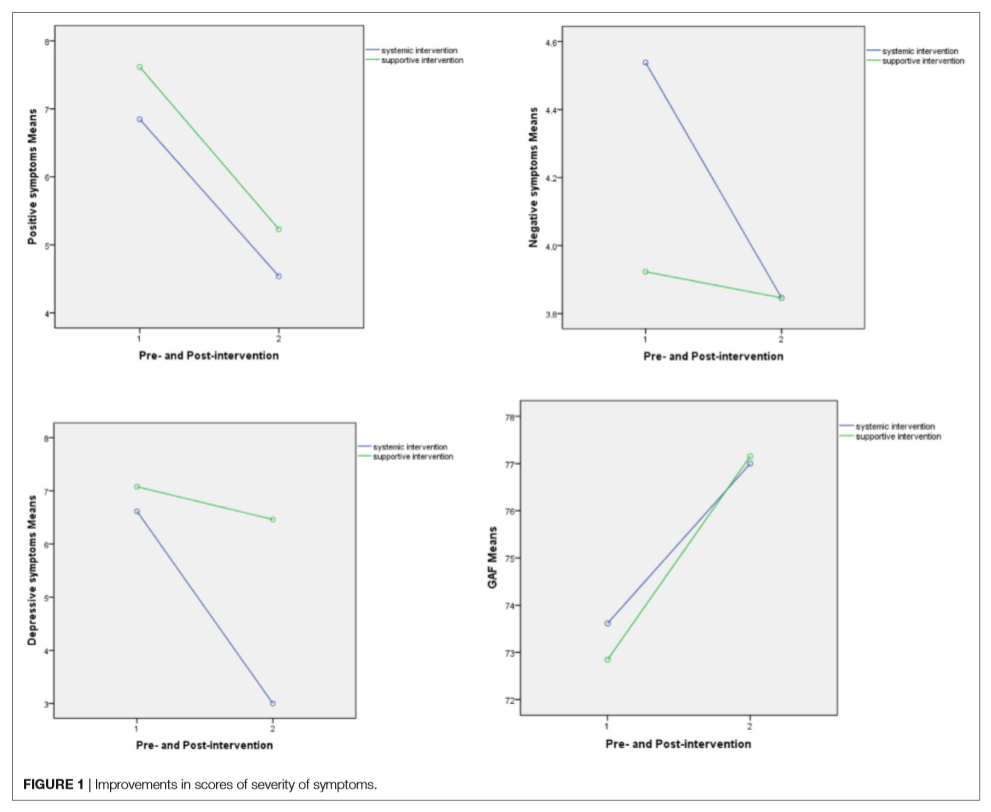
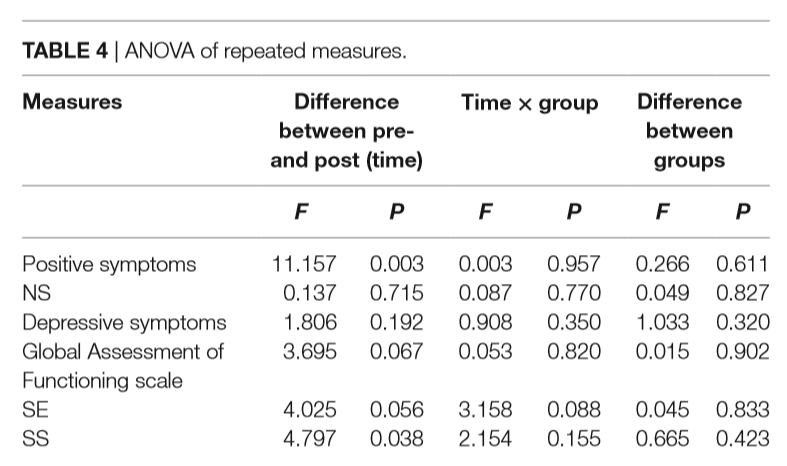
I partecipanti al gruppo ST hanno dimostrato una significativa riduzione della gravità dei sintomi positivi (PS) e dei DS rispetto a quella di base (P = 0.005), tuttavia, i partecipanti al gruppo di controllo non hanno mostrato cambiamenti significativi nella gravità di PS e DS (P > 0.05). Miglioramenti sono stati osservati anche in NS e GAF in entrambi i gruppi, ma i cambiamenti non sono stati significativi (P > 0.05). I risultati sono presentati nella Tabella 3. Inoltre, i risultati dell’analisi statistica dell’ANOVA di misurazioni ripetute non hanno mostrato effetti significativi dell’impatto del fattore tempo, dell’interazione tra tempo e intervento, così come del fattore di intervento sui cambiamenti. Queste interazioni sono riportate nella Figura 1. I risultati statistici sono presentati nella Tabella 4.
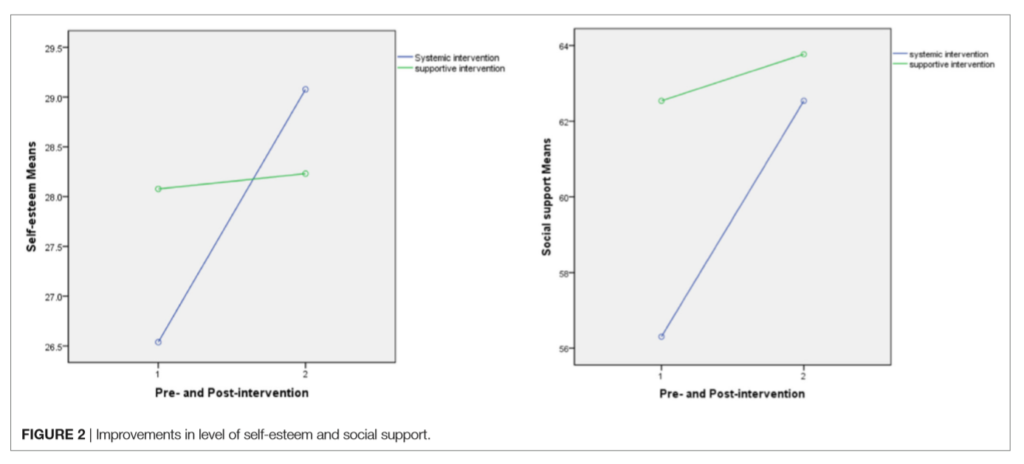
Efficacia della ST sul livello di autostima e di SS
Un evidente miglioramento del livello di SS e dell’autostima dei partecipanti alla ST è stato evidenziato al momento del post-trattamento (P = 0,013, P = 0,011), il livello di SS e l’autostima degli individui del gruppo di controllo non hanno subito cambiamenti significativi al post-trattamento (P > 0.05). I risultati sono presentati nella Tabella 3. Inoltre, i risultati dell’analisi statistica dell’ANOVA di misure ripetute non hanno mostrato effetti significativi dell’impatto del fattore tempo, dell’interazione tra tempo e intervento, così come del fattore di intervento sui cambiamenti. Queste interazioni sono riportate nella Figura 2. I risultati statistici sono presentati nella Tabella 4.
Rilevanza clinica
Al post-trattamento, i sintomi psicotici attenuati in otto partecipanti (61,5%) nel gruppo ST e in sei partecipanti (46,2%) nel gruppo di controllo sono stati ridotti ad un livello di remissione da uno stato iniziale di CHR come definito dalla SIPS. Tuttavia, la differenza non era significativa (X2 = 0.619, P = 0.431). Un individuo CHR nel gruppo di controllo ha sviluppato un’insorgenza dell’episodio maniacale psicotico del disturbo bipolare durante il periodo di follow-up. Il tasso di conversione era del 3,8% (1/26).
Discussione
Gli obiettivi di questo studio erano (1) valutare l’efficacia della terapia familiare sistemica, concentrandosi in particolare sul cambiamento dei sintomi psicotici attenuati dei giovani e sul miglioramento del funzionamento psicosociale, e (2) valutare l’efficacia della terapia familiare sistemica per gli individui CHR in un contesto non clinico. La maggior parte dei precedenti studi di intervento sistemico ne hanno valutato l’impatto sui sintomi e sulla compliance al trattamento. Sebbene nel contesto clinico ridurre i sintomi e migliorare la compliance al trattamento porti un beneficio significativo ai giovani e alle famiglie, è importante sapere se la ST migliora il livello di funzionamento psicosociale e la fattibilità in un contesto non clinico. Questi aspetti hanno fornito l’impulso per il presente studio. Per quanto ne sappiamo, questo studio è il primo RCT di ST per giovani a CHR per psicosi. Lo studio si è rivolto a un campione giovane non clinico, ha valutato l’effetto del trattamento della ST ed è ricorsa a un sistema di controllo attivo.
Come previsto, abbiamo scoperto che la ST ha portato a una significativa riduzione dei positivi e dei DS e a un evidente miglioramento dell’autostima e del confronto tra i risultati delle misure pre- e post-trattamento. Il modello ecologico, che è alla base della ST, propone che i problemi degli individui diventino problemi solo nel contesto e nei diversi sistemi sociali. L’unicità della ST risiede nella sua natura innovativa nel ricostruire i “problemi” nel loro sviluppo, in modo completo, positivo e diversificato, trattando i pazienti/clienti in qualità di esperti nella risoluzione dei loro problemi e suggerendo compiti creativi e insoliti, che fungono da perturbazione dei modelli comportamentali e interattivi. Questi concetti terapeutici sistemici sono adatti al contesto non clinico. In primo luogo, la ST si concentra sulle risorse piuttosto che sui deficit, e riconosce lo status di esperto dei giovani con CHR. Ciò è in linea con la visione della resilienza negli individui CHR che si concentra sui fattori di protezione contro le avversità (Ruhrmann et al., 2008). In secondo luogo, in una prospettiva costruttivista sistemica, i sintomi psicotici sono considerati come fenomeni, che non sono considerati fin dall’inizio né come sicuramente esistenti e confermati né come definitivamente inesistenti. I sintomi possono essere considerati come fenomeni psicologici e biologici, ma anche come derivanti dalla realtà costruita dall’interazione sociale.
Pertanto, questa comprensione dei sintomi è di grande sollievo per gli studenti CHR e suggerisce che potrebbe influenzare i loro sintomi. In terzo luogo, l’approccio sposta l’attenzione dai problemi alle soluzioni, fissando obiettivi limitati e chiaramente definiti, e promuove un rapporto precoce e positivo tra studenti e terapeuta. La ST può dare loro un supporto per risolvere o almeno ridurre tali problemi attraverso una modalità strutturata e mirata, sottolineando l’unicità del contributo dell’individuo. Nell’intervento sistemico, gli studenti della CHR potrebbero sviluppare gradualmente una mentalità orientata alle risorse: focalizzandosi sulle risorse piuttosto che sui deficit, sulle soluzioni piuttosto che sui problemi, e così potrebbero contribuire a migliorare il SS e l’autostima, e quindi giocare un ruolo positivo nel miglioramento dei sintomi.
Dalla Tabella 4, si può notare che non ci sono differenze statisticamente significative se si considera l’interazione tra il tempo e il gruppo. Ci sono diverse spiegazioni possibili. In primo luogo, ci può essere stato un “effetto pavimento” con poco spazio per i miglioramenti correlati al trattamento, perché i giovani non hanno percepito di avere problemi clinicamente significativi. In secondo luogo, a causa delle piccole dimensioni del campione, la progettazione dello studio quantitativo e le analisi statistiche non potevano riflettere pienamente la differenza nella qualità dei cambiamenti tra i gruppi. In terzo luogo, il processo di recupero naturale è un fattore essenziale per influenzare i risultati clinici. In alcuni casi, le qualità personali, come la resilienza, potrebbero svolgere un ruolo più importante per proteggere la salute mentale di un soggetto (Hardinget al., 1994). Nel complesso, possiamo dire che i risultati di questo studio pilota supportano almeno la possibilità di utilizzare un intervento sistemico per i giovani CHR in un contesto non clinico. Tuttavia, è necessario fare ulteriori ricerche in quest’area con campioni di dimensioni maggiori, misurazioni standardizzate, valutazioni di follow-up prolungate, e un’esplorazione di fattori terapeutici efficaci per il miglioramento dell’autostima e del SS. In particolare, suggeriamo di studiare come l’autostima e il SS riducano i sintomi o aumentino le reazioni positive e di confrontarle con altre terapie consolidate.
Sovvenzioni
Questo studio è stato sostenuto dalla National Natural Science Foundation of China (Grant n. 31600892) e sponsorizzato inoltre dal Shanghai Pujiang Program (Grant n. 14PJ1408500) e dal Fund of Shanghai Students Mental Health Education and Development Center così come dal Fund of Mental Health Academic Development (Grant n. 424016565003).
Bibliografia
Alptekin, K.; Ulas, H.; Akdede, B.B.; Tümüklü, M.; Akvardar, Y. (2009), “Prevalence and risk factors of psychotic symptoms: in the city of Izmir, Turkey”, Soc. Psychiatry Psychiatr. Epidemiol., 44:905-10.
Barrowclough, C.; Tarrier, N.; Humphreys, L.; Ward, J.; Gregg, L.; Andrews, B. (2003), “Self-esteem in schizophrenia: relationships between self-evaluation, family attitudes, and symptomatology”, J. Abnorm. Psychol., 112:92-9.
Bertrando, P.; Cecchin, G.; Clerici, M.; Beltz, J.; Milesi, A.; Cazzullo, C. L. (2006), “Expressed emotion and Milan systemic intervention: a pilot study on families of people with a diagnosis of schizophrenia”, J. Fam. Ther., 28:81-102.
Bressi, C.; Manenti, S.; Frongia, P.; Porcellana, M.; Invernizzi, G. (2008), “Systemic family therapy in schizophrenia: a randomized clinical trial of effectiveness”, Psychother. Psychosom., 77(1):43-9.
Brugha, T. S. (2010), “Social support”, in Morgan, C.; Bhugra, D. (eds), Principles of Social Psychiatry, Oxford, Wiley-Blackwell, p. 461-76.
Carr, A. (2016), “How and why do family and systemic therapies work?”, Aust. N. Z. J. Fam. Ther., 37:37-55.
Chen, F.; Wang, L.; Heeramun-Aubeeluck, A.; Wang, J.; Shi, J.; Yuan, J. et al. (2014), “Identification and characterization of college students with attenuated psychosis syndrome in China”, Psychiatry Res., 216(1):346-50.
Dumont, M.; Provost, M. A. (1999), “Resilience in adolescent: protective role of social support, coping strategies, self-esteem, and social activities on experience of stress and depression”, J. Youth Adolesc., 28:343-63.
Eakes, G.; Walsh, S.; Markowski, M.; Cain, H.; Swanson, M. (1997), “Family centred brief solution-focused therapy with chronic schizophrenia: a pilot study”, J. Fam. Ther., 19(2):145-57.
Freeman, D.; Pugh, K.; Antley, A.; Slater, M.; Bebbington, P.; Gittins, M. et al. (2008), “Virtual reality study of paranoid thinking in the general population”, Br. J. Psychiatry, 192:258-63.
Freeman, D.; McManus, S.; Brugha, T.; Meltzer, H.; Jenkins, R.; Bebbington, P. (2010), “Concomitants of paranoia in the general population”, Psychol. Med., 41:923-36.
Garety, P. A.; Kuipers, E.; Fowler, D.; Freeman, D.; Bebbington, P. E. (2001), “A cognitive model of the positive symptoms of psychosis”, Psychol. Med., 31:189-95.
Hall, R. C. (1995), “Global assessment of functioning. A modified scale”, Psychosomatics, 36:267–75.
Harding, C. M.; Zahniser, J. H. (1994), “Empirical correction of seven myths about schizophrenia with implications for treatment”, Acta Psychiatr. Scand., 90:140-6.
Harrow, M.; Jobe, T. H. (2007), “Factors involved in outcome and recovery in schizophrenia patients not on antipsychotic medications: a 15-year multi follow-up study”, J. Nerv. Ment. Dis., 195:406-14.
Ho, W. W.; Chiu, M. Y.; Lo, W.T.; Yiu, M. G. (2010), “Recovery components as determinants of the health-related quality of life among patients with schizophrenia: structural equation modelling analysis”, Aust. N. Z. J. Psychiatry, 44:71–84.
Ising, H. K.; Veling, W.; Loewy, R. L.; Rietveld, M. W.; Rietdijk, J.; Dragt, S. et al. (2012), “The validity of the 16-item version of the prodromal questionnaire (PQ-16) to screen for ultra high risk of developing psychosis in the general help-seeking population”, Schizophr. Bull.,38:1288-96.
Jones, E.; Asen, E. (2002), Wenn Paare leiden: Wege aus der Depressionsfalle, Dortmund, Borgmann.
Kessler, R. C.; Foster, C. L.; Saunders, W. B.; Stang, P. E. (1995), “Social consequences of psychiatric disorders”, I: educational attainment, Am. J. Psychiatry.
Kim, K. R.; Song, Y.Y.; Park, J. Y.; Lee, E. H.; Lee, M.; Lee, S. Y. et al. (2013), “The relationship between psychosocial functioning and resilience and negative symptoms in individuals at ultra-high risk for psychosis”, Aust. N. Z. J. Psychiatry, 47:762-71.
Kong, F.; You, X. (2013), “Loneliness and self-esteem as mediators between social support and life satisfaction in late adolescence”, Soc. Indic. Res., 110:271-9.
Leary, M. R.; Macdonald, G. (2005), “Individual differences in self-esteem: a review and theoretical integration”, in Leary, M. R.; Tangney, J. P. (eds), Handbook of Self and Identity. New York, Guilford Press, pp. 401-18.
Lieb, H. (2009), So hab ich das noch nie gesehen. Systemische Therapie und Verhaltenstherapie. Heidelberg, Carl-Auer.
Lieb, H. (2013), Störungsspezifische Systemtherapie. Konzepte und Lösungen, Heidelberg, Carl-Auer.
Luthar, S. S.; Cicchetti, D.; Becker, B. (2000), “The construct of resilience: a critical evaluation and guidelines for future work”, Child Dev., 71:543-62.
Lv, P.; Xu, Y. (2017), “Effect of family therapy on the efficacy and family function of schizophrenia patients with high risk”, Contemp. Med., 23:130–1.
McGlashan, T.; Walsh, B.; Woods, S.W. (2010), The Psychosis-Risk Syndrome, New York, Oxford University Press.
Montgomery, S. A.; Åsberg, M. (1979) “A new depression scale designed to be sensitive to change”, Br. J. Psychiatry, 134(4):382-9.
Olsen, K. A.; Rosenbaum, B. (2006), “Prospective investigations of the prodromal state of schizophrenia: review of studies”, Acta Psychiatr Scand., 113:247-72.
Retzer, A. (2004), Systemische Familientherapie der Psychosen, Göttingen, Hogrefe.
Rosenberg, M. (1965), Society and the Adolescent Self-Image, Princeton, NJ, Princeton University Press.
Ruhrmann, S.; Paruch, J.; Bechdolf, A.; Pukrop, R.; Wagner, M.; Berning, J. et al. (2008), “Reduced subjective quality of life in persons at risk for psychosis”, Acta Psychiatr. Scand., 117:357-68.
von Schlippe, A.; Schweitzer, J. (2012), Lehrbuch der systemischen Therapie und Beratung I., Göttingen, Vandenhoeck & Ruprecht..
von Schlippe, A.; Schweitzer, J. (2007), Lehrbuch der systemischen Therapie und Beratung II., Göttingen, Vandenhoeck & Ruprecht (2007).
Schweitzer, J.; Aderhold, V. (2013), “Systemic Therapy bei Menschen mit psychotischen Verhaltens- und Erlebnisweise”, Psychotherapeut, 58:357–63.
de Shazer, S.; Berg, I. K.; Lipchik, E.; Nunnally, E.; Molnar, A.; Gingerich, W. et al. (1986), “Brief therapy: focused solution development”, Fam Process, 25:207-21.
Shi, J.; Wang, L.; Yao, Y.; Chen, F.; Su, N.; Zhao, X. et al. (2016), “Protective factors in Chinese university students at clinical high risk for psychosis”, Psychiatry Res., 239:239-44.
Stratton, P.; Pote, H.; Cottrell, D.; Boston, P.; Shapiro, D.; Hanks, H. (2000), The Leeds Systemic Family Therapy Manual, Leeds, University of Leeds.
von Sydow, K.; Beher, S.; Schweitzer, J.; Retzlaff, R. (2010), “The efficacy of systemic therapy with adult patients: a meta-content analysis of 38 randomized controlled trials”, Fam. Process, 49(4):457-85.
von Sydow, K.; Retzlaff, R.; Beher, S.; Haun, M. W.; Schweitzer, J. (2013), “The efficacy of systemic therapy for childhood and adolescent externalizing disorders: a systematic review of 47 RCT”, Fam. Process, 52:576-618.
Szapocznik, J.; Hervis, O.; Schwartz, S. (2003), Brief Strategic Family Therapy for Adolescent Drug Abuse, Bethesda, National Institutes of Health.
Taylor, S. E.; Stanton, A. L. (2007), “Coping resources, coping processes, and mental health”, Annu. Rev. Clin. Psychol., 3:377-401.
Wang, X. D.; Wang, X. L.; Ma, H. (1999), Rating Scales for Mental Health: Social Support Rating Scale, Beijing, The Journal of Chinese Psychological Press.
Woods, S. W.; Addington, J.; Cadenhead, K. S.; Cannon, T. D.; Cornblatt, B.A.; Heinssen, R. et al. (2009), “Validity of the prodromal risk syndrome for first psychosis: findings from the North American Prodrome Longitudinal Study”, Schizophr. Bull., 35:894-908.
Yang, H. (2009), A Controlled Study of Short-Term Systemic Family Therapy for Schizophrenics [Master Thesis], Taiyuan, Shanxi Medical University.
Yung, A. R.; Phillips, L. J.; Yuen, H. P.; Francey, S. M.; McFarlane, C. A.; Hallgren, M, et al. (2003), “Psychosis prediction: 12-month follow up of a high-risk (‘prodromal’) group”, Schizophr. Res., 60:21-32.
Zhang, M.; Yuan, G.; Yao, J.; Ni, S.; Zhang, X.; An, B. et al. (2006), “Effectiveness of systemic family therapy for schizophrenia patients”, Chin. J. Behav. Med. Sci., 15:711-2.
Zhang, W.; Liu, L.; Wang, L.; Dong, S.; Zheng, H. (2017), “Treatment effect of systematic family therapy on schizophrenia patients and affect on their children physical and mental health”, Chin. J. Clin., 11(5):711-4.
Zhao, J.; Kong, F.; Wang, Y. (2012), “Self-esteem and humor style as mediators of the effects of shyness on loneliness among Chinese college students”, Pers. Individ. Dif., 52:686-90.